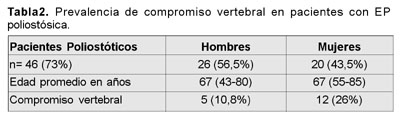
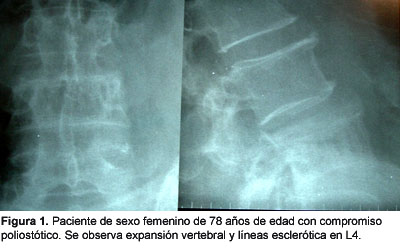
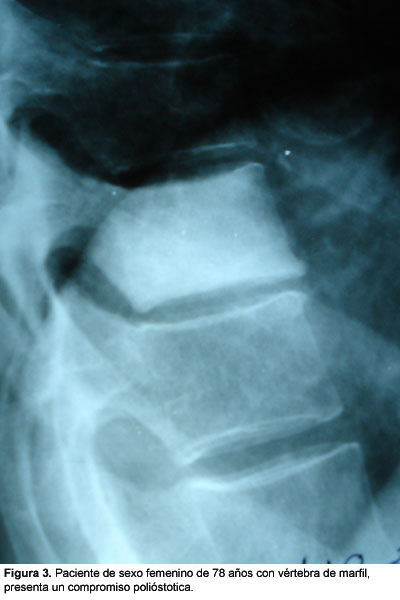
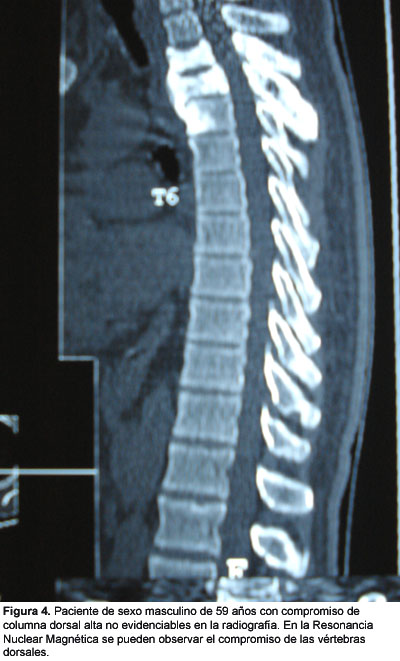
Bibliografía del artículo
Bibliografía del artículo
1. Sundaram M. Imaging of Paget's disease and fibrous dysplasia of bone. JBMR 21(Suppl.2), 2006.
2. Mills BG, Frausto A. Cytokines expressed in multinucleated cells: Paget's disease and giant cell tumors versus normal. Calcif Tissue Int 61:16-21, 1997.
3. Man Z, Fiasché R. Revisión de 109 casos de enfermedad ósea de Paget en la ciudad de Buenos Aires. RAEM 35(3), 1997.
4. Dell'Atti C, Cassar-Pullicino VN, Lalam RK, Tins BJ, Tyrrell PN. The spine in Paget´s disease. Skeletal Radiol 36(7):609-26, 2007.
5. Hadjipavlou AG, Gaitanis LN, Katonis PG, Lander P. Paget's disease of the spine and its management. Eur Spine J 5:370-384, 2001.
6. Cundy T, Boland M. Paget disease of bone. Trends in Endocrinol and Metabolism 19(7):246-53, 2008.
7. Kanis JA. Pathophysiology and treatment of Paget's disease of bone, 2nd ed. Martin Dunitz, London, UK, 1998.
8. McCloskey EV. Neurological complications of Paget's disease. Clin Rev Bone Miner Metab 1:135-143, 2002.
9. Saifuddin A, Hassan A. Paget's disease of the spine: unusual features and complications. Clin Radiol 58(2):102-111, 2003.
10. Zlatkin MB, Lander PH, Hadjipavlou AG, Levine JS. Paget´s disease of the spine: CT with clinical correlation. Radiology 160(1):155-159, 1986.
11. Graham TS. The ivory vertebra sign. Radiology 235(2):614-615, 2005.
12. Clarke PR, Williams HI. Ossification in extradural fat in Paget's disease of the spine. Br J Surg 62(7):571-572, 1975.
13. Boutin RD, Spitz DJ, Newman JS, Lenchik L, Steinbach LS. Complications in Paget´s disease at MR imaging. Radiology 209(3):641-651, 1998.
14. Nicholson DA, Roberts T, Sanville PR. Spinal cord compression in Paget's disease due to extradural pagetic ossification. Br J Radiol 64(765):864-866, 1991.
15. Sprecher S, Steinberg R, Lichtenstein D, Witt KM, Barginear M. Magnetic resonance imaging presentation of lytic Paget's disease of the cervical spine. J Bone Miner Res 17(11):1929-1930, 2002.





 Artículos originales> Expertos del Mundo>
Artículos originales> Expertos del Mundo> Enviar correspondencia a:
Enviar correspondencia a: