TRASPLANTE DE HIGADO DE DONANTE ADULTO VIVO EN PACIENTES CON CARCINOMA HEPATOCELULAR. CONSECUENCIAS Y RESULTADOS A LARGO PLAZO
(especial para SIIC © Derechos reservados)
Coautores
Sukru Emre* Charles M. Miller* Myron E. Schwartz* Rafael J. Maurette* Manuel Rodriguez Dávalos* Sasan Roayaie* Ana C del Pozo* Luis Muñoz* Thomas Schiano*
MD, Recanati/Miller Transplantation Institute. The Mount Sinai Hospital. New York, NY*
Recepción del artículo: 23 de octubre, 2003
Aprobación: 0 de , 0000
 Conclusión breve
Los pacientes con carcinoma hepatocelular que cumplen con los criterios de Milán podrían encontrar una opción válida en el trasplante hepático de donante vivo, favorecidos por la reducción del tiempo de espera.
Conclusión breve
Los pacientes con carcinoma hepatocelular que cumplen con los criterios de Milán podrían encontrar una opción válida en el trasplante hepático de donante vivo, favorecidos por la reducción del tiempo de espera.
 Resumen
Objetivos: Determinar los efectos a largo plazo del trasplante de órgano de donante vivo (TODV), para el carcinoma hepatocelular (CHC).Marco conceptual: Los tratamientos del CHC son la resección local o extirpación, pero la cirrosis y las lesiones multicéntricas impiden la resección. El trasplante constituye un enfoque lógico en esos casos, debido a que potencialmente puede curar ambas alteraciones, cirrosis y CHC. El trasplante de órgano de donante vivo ofrece una fuente alternativa de hígados que pueden potencialmente reducir el tiempo de espera y, de este modo, el número de pacientes excluidos de trasplante, fundamentado en la progresión tumoral. Métodos: Desde agosto 1998 a febrero 2002, 36 pacientes adultos recibieron TODV para CHC en nuestra institución. Se registraron la edad del receptor y el sexo, enfermedad hepática subyacente, tamaño del tumor y localización, tratamientos previos al trasplante, puntaje de Child-Pugh, red de órganos (UNOS status) y el tiempo de espera (medido como el número de días entre la finalización de la completa evaluación del receptor y la fecha del trasplante). Se evaluó el efecto del tamaño y el número de tumores, localización, invasión vascular (ninguna, microscópica o macroscópica) y grado histológico, en la sobrevida del paciente y del injerto, así como en la recurrencia tumoral. Resultados: La media y la mediana de seguimiento fueron 779 ± 509 días y 863 días, respectivamente. Cuatro pacientes recibieron injerto del lóbulo izquierdo; 32, recibieron lóbulo derecho. El tiempo medio entre la finalización de la evaluación y el TODV fue 62 días, en comparación con 459 días para pacientes con CHC que recibieron hígados cadavéricos, durante igual período de tiempo (p = 0.0001). En 19 de 36 pacientes (53%), los tumores superaron los criterios de Milán. Quince pacientes fallecieron (41.6%): 8 (22.22%) murieron en el perioperatorio debido a complicaciones relacionadas con el trasplante. Un paciente falleció 192 días luego del trasplante por rechazo crónico; otro paciente murió 470 días luego del retrasplante por recurrencia del CHC; ambos pacientes estaban libres de tumor en el momento del fallecimiento. Un paciente falleció 555 días luego del trasplante por cáncer de pulmón, sin recurrencia del CHC. Siete pacientes (19.4%) desarrollaron recurrencia tumoral. El tiempo medio de la recurrencia fue 312 ±150 días. En el análisis de una variable, el tamaño tumoral mayor de 5 cm (p = 0.001) y la diferenciación tumoral desfavorable (p = 0.036), se correlacionaron con recurrencia. En el análisis multifactorial, solo el diámetro tumoral mayor de 5 cm predijo de forma significativa la recurrencia y sobrevida del paciente (prueba del orden logarítmico = 0.005). Los índices de sobrevida generales de los pacientes al año y a los dos años fueron 75% y 58%; los índices de supervivencia del injerto fueron 68% y 58%. El período libre de recurrencia durante ese período fue 82% y 75%, respectivamente. Conclusión: Los resultados en curso confirman que el TODV es una opción válida para pacientes con tumores, comprendidos en los criterios de Milán, por permitir la realización del trasplante a tiempo y el ahorro de órganos cadavéricos, insuficientes para aquellos pacientes sin donante de órgano vivo disponible. Es necesaria una amplia serie de estudios para la obtención definitiva de datos acerca de esta opción para pacientes con tumores más avanzados.
Resumen
Objetivos: Determinar los efectos a largo plazo del trasplante de órgano de donante vivo (TODV), para el carcinoma hepatocelular (CHC).Marco conceptual: Los tratamientos del CHC son la resección local o extirpación, pero la cirrosis y las lesiones multicéntricas impiden la resección. El trasplante constituye un enfoque lógico en esos casos, debido a que potencialmente puede curar ambas alteraciones, cirrosis y CHC. El trasplante de órgano de donante vivo ofrece una fuente alternativa de hígados que pueden potencialmente reducir el tiempo de espera y, de este modo, el número de pacientes excluidos de trasplante, fundamentado en la progresión tumoral. Métodos: Desde agosto 1998 a febrero 2002, 36 pacientes adultos recibieron TODV para CHC en nuestra institución. Se registraron la edad del receptor y el sexo, enfermedad hepática subyacente, tamaño del tumor y localización, tratamientos previos al trasplante, puntaje de Child-Pugh, red de órganos (UNOS status) y el tiempo de espera (medido como el número de días entre la finalización de la completa evaluación del receptor y la fecha del trasplante). Se evaluó el efecto del tamaño y el número de tumores, localización, invasión vascular (ninguna, microscópica o macroscópica) y grado histológico, en la sobrevida del paciente y del injerto, así como en la recurrencia tumoral. Resultados: La media y la mediana de seguimiento fueron 779 ± 509 días y 863 días, respectivamente. Cuatro pacientes recibieron injerto del lóbulo izquierdo; 32, recibieron lóbulo derecho. El tiempo medio entre la finalización de la evaluación y el TODV fue 62 días, en comparación con 459 días para pacientes con CHC que recibieron hígados cadavéricos, durante igual período de tiempo (p = 0.0001). En 19 de 36 pacientes (53%), los tumores superaron los criterios de Milán. Quince pacientes fallecieron (41.6%): 8 (22.22%) murieron en el perioperatorio debido a complicaciones relacionadas con el trasplante. Un paciente falleció 192 días luego del trasplante por rechazo crónico; otro paciente murió 470 días luego del retrasplante por recurrencia del CHC; ambos pacientes estaban libres de tumor en el momento del fallecimiento. Un paciente falleció 555 días luego del trasplante por cáncer de pulmón, sin recurrencia del CHC. Siete pacientes (19.4%) desarrollaron recurrencia tumoral. El tiempo medio de la recurrencia fue 312 ±150 días. En el análisis de una variable, el tamaño tumoral mayor de 5 cm (p = 0.001) y la diferenciación tumoral desfavorable (p = 0.036), se correlacionaron con recurrencia. En el análisis multifactorial, solo el diámetro tumoral mayor de 5 cm predijo de forma significativa la recurrencia y sobrevida del paciente (prueba del orden logarítmico = 0.005). Los índices de sobrevida generales de los pacientes al año y a los dos años fueron 75% y 58%; los índices de supervivencia del injerto fueron 68% y 58%. El período libre de recurrencia durante ese período fue 82% y 75%, respectivamente. Conclusión: Los resultados en curso confirman que el TODV es una opción válida para pacientes con tumores, comprendidos en los criterios de Milán, por permitir la realización del trasplante a tiempo y el ahorro de órganos cadavéricos, insuficientes para aquellos pacientes sin donante de órgano vivo disponible. Es necesaria una amplia serie de estudios para la obtención definitiva de datos acerca de esta opción para pacientes con tumores más avanzados.
 Palabras clave
Carcinoma hepatocelular, trasplante hepático, donante vivo, fuente de órganos, tratamiento, pronóstico
Clasificación en siicsalud
Palabras clave
Carcinoma hepatocelular, trasplante hepático, donante vivo, fuente de órganos, tratamiento, pronóstico
Clasificación en siicsalud
 Artículos originales> Expertos del Mundo>
Artículos originales> Expertos del Mundo>
página www.siicsalud.com/des/expertos.php/20024
Especialidades
 Principal: Cirugía,
Principal: Cirugía,
 Relacionadas: Gastroenterología, Inmunología, Trasplantes,
Relacionadas: Gastroenterología, Inmunología, Trasplantes,
 Enviar correspondencia a:
Enviar correspondencia a:
Gabriel E. Gondolesi, MD. 19 East 98 St. 9th suite A
ADULT LIVING DONOR LIVER TRANSPLANTATION FOR PATIENTS WITH HEPATOCELLULAR CARCINOMA. OUTCOMES AND LONG-TERM RESULTS
 Abstract
Abstract
Objective: To determine the long-term results of living donor living trasplantation (LDLT) for hepatocellular carcinoma (HCC). Background data: The treatments for HCC are local resection or ablation, but cirrhosis and multicentricity preclude resection. Transplantation is a logical approach in such cases, as it can potentially cure both cirrhosis and HCC. Living donor living trasplantation offers and alternative source of livers that can potentially reduce the waiting time and, thus, the number of patients excluded from trasplant based on tumor progression. Methods: From August of 1998 to February of 2002, 36 adult patients received a LDLT for HCC in our institution. We recorded recipient age and gender, underlying liver disease, tumor size and location, pre-trasplant treatments, Child-Pugh score, UNOS status, and waiting time (measured as the number of days between completion of recipient evaluation and the date of trasplant). We evaluated the impact of size and number of tumors, location, vascular invasion (none, microscopic, or macroscopic), and histologial grade on patient and graft survival, as well as on tumor recurrence. Results: Mean and median folow-up were 779 ± 509 days and 863 days respectively. Four patients received left lobe grafts; 32 patients received right lobes. The mean time between completion of evaluation and trasplant for LDLT was 62 days, vs. 459 days for HCC patients who received cadveric livers during the same time period (p = 0.0001). In 19 of 36 patients (53%), tumors exceeded the Milan criteria. Fifteen patients died (14.6%). Eight (22.22%) died perioeratively due to trasplant-related complications. One patient died 192 days after trasplant of chronic rejection; another patient died 470 days after re-trasplant for HCV recurrence; these 2 patients were both free of tumor the time of the death. One patient died 555 days after trasplant with lung cancer, without HCC recurrence. Seven patients (19.4%) developed tumor recurrence. The mean time to recurrence was 312±150 days. On univariate analysis, tumor size > 5 cm (p = 0.001) and poor tumor differentiation (p = 0.036) correlated with recurrence. On multivariate analysis, only tumor diameter > 5 cm significantly predicted recurrence and patient survival (log rank= 0.005). Overall patient survival rates at 1 and 2 years were 75% and 58%, 1-and 2-year graft survival rates were 68% and 58%. Freedom from recurrence at 31 and 2 years was 82% and 75%m respectively. Conclusion: The current results confirm that LDLT is a valid option for patients with tumor within Milan criteria, allowing timely trasplantation and saving the scarce cadaveric organs for those patients with no available living donor. A larger series is necessary to otain definitive data concerning this option for patients with more advanced tumors.
 Key words
Key words
Carcinoma hepatocelular, trasplante hepático, donante vivo, fuente de órganos, tratamiento, pronóstico
TRASPLANTE DE HIGADO DE DONANTE ADULTO VIVO EN PACIENTES CON CARCINOMA HEPATOCELULAR. CONSECUENCIAS Y RESULTADOS A LARGO PLAZO
(especial para SIIC © Derechos reservados)
Artículo completo
IntroducciónLos tratamientos habituales disponibles para el carcinoma hepatocelular (CHC) son la resección local y la ablación, pero la cirrosis y la presentación multicéntrica excluyen en algunos pacientes la posibilidad de resección.1,2 El trasplante es la alternativa lógica en tales casos, ya que puede potencialmente curar tanto la cirrosis como el cáncer.8 Sin embargo, la escasez de órganos cadavéricos aumenta la mortalidad de los que se encuentran en lista de espera como consecuencia de la progresión del tumor.7,8El trasplante de órgano de donante vivo (TODV) ofrece una fuente alternativa de órganos que pueden eventualmente reducir el tiempo de espera y de ese modo disminuir el número de pacientes excluidos de esta alternativa terapéutica debido al avance de la neoplasia.7,9Muchos centros, motivados por los resultados de nuestro estudio inicial en 27 enfermos con CHC que recibieron TODV, comenzaron a incluirlo como parte del enfoque terapéutico de los pacientes con el mismo diagnóstico.8,10 Desde entonces hemos extendido nuestra muestra a 36 personas y analizamos nuevamente los resultados con un promedio de seguimientos de 450 días.11MétodosDesde agosto de 1998 hasta febrero de 2002, 96 pacientes adultos recibieron TODV en nuestro programa; 36 (37.5%) tenían CHC como indicación primaria. La selección del donante y el receptor, así como su evaluación y seguimiento, se realizaron de acuerdo con el protocolo publicado previamente.2,12Se consignaron la edad y el sexo del paciente, enfermedad hepática subyacente, localización y tamaño del tumor, tratamientos previos al trasplante, puntaje de Child-Pugh, status de UNOS al momento del trasplante y tiempo de espera (medido como el número de días entre el momento en que se completó la evaluación del paciente y la fecha del trasplante).Las contraindicaciones fueron presencia de enfermedad extrahepática e invasión de la vena porta principal. La invasión intrahepática vascular no se consideró contraindicación para el tratamiento. Se efectuó laparotomía exploradora a los individuos con tumores mayores de 5 cm para descartar enfermedades extrahepáticas en el día del trasplante, antes de que se efectuase la anestesia del donante. Estos pacientes recibieron una dosis única de 10 mg/m2 de doxorrubicina endovenosa durante la operación, seguida por 6 ciclos de la misma droga, que se iniciaron un mes después de la intervención y por intervalos de 3 semanas, como describimos anteriormente.4,7 Evaluamos la importancia del tamaño y número de los tumores, la ubicación, la invasión vascular (ninguna, microscópica o macroscópica) y el grado histológico, así como la recurrencia del tumor, en la sobrevida del paciente y del injerto. Los pacientes que murieron por complicaciones relacionadas con el trasplante durante los primeros 40 días fueron excluidos del análisis de recurrencia. Para analizar varibles pequeñas se recurrió al método de χ cuadrado. Para evaluar sobrevida se utilizó el método de Kaplan-Meir y la prueba del log rank. Se empleó el análisis de regresión del riesgo proporcional de Cox para el análisis multivariado utilizando aquellas condiciones que habían resultado significativas en el análisis univariado. Se consideró significativo el valor de p < 0.05.Tabla 1ResultadosSe llevó a cabo el seguimiento de todos los pacientes del estudio hasta el 30 de agosto de 2003 o hasta la fecha del fallecimiento. La media y la mediana fueron 779 509 y 863 días, respectivamente. Cuatro pacientes recibieron injertos de lóbulo izquierdo y 32 de lóbulo derecho. El tiempo promedio entre el fin de la evaluación completa del paciente y el TODV fue de 62 días, en comparación con los 459 necesarios en los casos de individuos con CHC que recibieron órganos cadavéricos, en el mismo período de tiempo (p = 0.0001). En 19 de los 36 trasplantados (53%), los tumores reunían sobradamente los criterios de Milán, sobre los cuales se basa la prioridad para el trasplante cadavérico.En la tabla 2 se detallan las complicaciones sufridas por los trasplantados. Quince pacientes (41.6%) murieron: 8 (22%), por complicaciones relacionadas con el trasplante durante el posoperatorio (4 como consecuencia de sepsis provocada por filtración biliar; 1 por sepsis secundaria a ruptura de aneurisma micótico; 1 por sepsis posterior a trombosis de la vena porta; 1 por sepsis posterior a retrasplante que obedeció a la complicación con necrosis masiva del injerto por enfermedad venooclusiva; 1 por sepsis generada por neumonía aspirativa). Un paciente falleció 192 días después del trasplante debido a rechazo crónico; otro, 470 días después de retrasplante por recurrencia del CHC; ambos pacientes se hallaban libres de tumores al momento de su muerte. Un sujeto murió 555 días después del trasplante a causa de cáncer de pulmón pero sin rastros de CHC.

Siete individuos (19.4%) desarrollaron recurrencia de la neoplasia. El tiempo promedio de la recurrencia fue 312 150 días. Cuatro fallecieron por este motivo a los 159, 533, 551 y 751 días, respectivamente. Tres personas con CHC recurrente están vivos en la actualidad, dos con recurrencia extrahepática (masa mediastínica y metástasis pulmonar) y uno con recurrencia intrahepática.
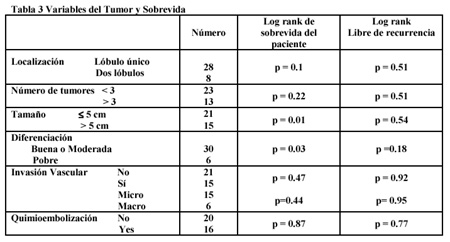
En el análisis univariado, el tamaño del tumor > 5 cm (p = 0.01) y la pobre diferenciación tumoral (p = 0.036) correlacionaron con la recurrencia observada. En el análisis multivariado (tabla 2) únicamente el diámetro del tumor > 5 cm predijo significativamente recurrencia y sobrevida del paciente (log rank = 0.005) (figura 1). El tratamiento pretrasplante no se asoció con menor grado de recurrencia (4/20 de recurrencia en pacientes sin tratamiento pretrasplante contra 3/16 que lo recibieron [p = 0.74)].

Sobrevida global de los pacientes.
La tasa de sobrevida global de los pacientes al primero y segundo año fue de 75% y 58%, respectivamente (figura 1), la del injerto en el mismo período de tiempo fue de 68% y 58% respectivamente (figura 2). La tasa de pacientes libres de recurrencia en el mismo lapso fue de 82% y 75%, respectivamente (figura 3).

Sobrevida del injerto.

Pacientes libres de recurrencia.
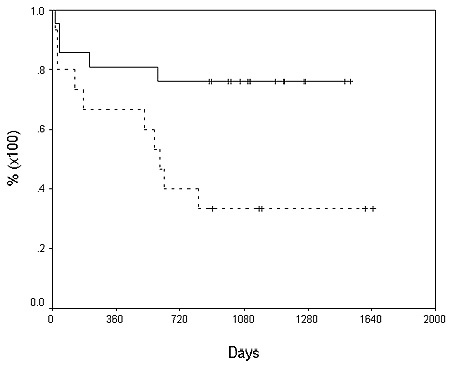
Sobrevida global de los pacientes por tamaño del tumor (< a 5 cm or > 5 cm).
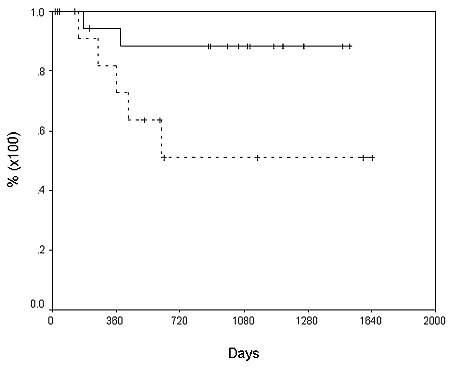
Pacientes libres de recurrencia por tamaño del tumor (< a 5 cm or > 5 cm).
DiscusiónEn más del 90% de los casos el CHC se desarrolla cuando existe enfermedad previa en el hígado. Está bien documentado que en individuos con cirrosis y CHC no tratados la posibilidad de sobrevivir a los cinco años es cercana a 0.1.5 Actualmente, el trasplante es la única alternativa terapéutica en casos de cirrosis y CHC irresecable, ya que combate potencialmente ambas enfermedades. En una serie de estudios de trasplantes en CHC, la elevada tasa de recurrencia arrojó resultados decepcionantes.3,6,13-14 En 1996 Mazzaferro publicó los criterios para el trasplante de los pacientes con CHC que fueron aceptados mundialmente como base para establecer la prioridad en la lista de espera y que resultaron en una sobrevida comparable a la de pacientes no oncológicos.El trasplante en pacientes con neoplasias que reúnen los criterios de Milán produce excelentes resultados; sin embargo, la prolongada espera de órganos cadavéricos genera que muchos enfermos, que en principio eran candidatos aptos, finalmente sean excluidos debido a la progresión del tumor. El TODV proporciona una fuente alternativa de órganos que, para aquellos que encuentran donante compatible, permite eliminar el riesgo asociado a la larga espera.En nuestro programa se realizó el 29% de procedimientos utilizando donante vivo en pacientes con CHC comparados con el 20% de trasplantes cadavéricos. El estudio inicial documentó excelentes resultados en 27 casos aunque con un período de seguimiento breve. El presente extiende aquella serie. En la actualidad, con seguimiento promedio mayor de 800 días, observamos un total de 7 casos de recurrencia tumoral, que es similar al obtenido en pacientes que recibieron trasplantes cadavéricos. El análisis multivariado demostró que el aumento del diámetro del tumor en más de 5 cm se vincula con aumento de recurrencia, de acuerdo con los criterios de Milán. No obstante, en 19 personas de nuestro ensayo, cuyos tumores excedían esos parámetros, la ausencia de recurrencia ascendió al 75% a los dos años del trasplante. Algunos informes recientes indican subconjuntos de pacientes cuyos tumores exceden los criterios de Milán pero que todavía tienen pronóstico favorable, como pacientes con tumores > 7 cm, sin invasión vascular ni bajo grado de diferenciación.4,16 El TODV debería ser particularmente aplicable en dichos casos. Para el grado de que el TODV sea realizado en pacientes que de otro modo tendrían indicación de injertos cadavéricos, el acceso a la posibilidad del trasplante se verá favorecido en quienes no posean donante vivo disponible.ConclusiónOfrecer TODV a pacientes con CHC aumenta la complejidad para el candidato al trasplante, el donante y el equipo médico. Los presentes resultados confirman que se trata de una opción válida para enfermos con tumores que reúnen los criterios de Milán, lo que permite el trasplante oportuno y ahorrar los escasos órganos cadavéricos para aquellos pacientes que carecen de donante vivo disponible. Es necesaria una serie más extensa para obtener datos definitivos sobre esta oportunidad para los pacientes con neoplasias más avanzadas.
 Bibliografía del artículo
Bibliografía del artículo
- Okuda K. Hepatocellular carcinoma: recent progress. Hepatology 1992; 15: 948- 63
- Calvet X, Bruix J, Bru C, Gines P, Vilana R, Sole M, Ayuso MC, Bruguera M, Rodes J. Natural history of hepatocellular carcinoma in Spain. Five year\'s experience in 249 cases. J Hepatol 1990;16:6-72.
- Mazzaferro V, Regalia E, Doci R, Andreola S, Pulvirenti A, Bozzetti F, Montalto F, Ammatuna M, Morabito A, Gennari L. Liver trasplantation for treatment of small hepatocellular carcinomas in patients with cirrhosis. N Engl J Med 1996; 14:728-729.
- Roayaie S, Frischer J, Emre S, Fishbein T, Sheiner P, Sung M, Miller C, Schwartz M. Long-term results with multimodal adjuvant therapy and liver trasplantation for the treatment of hepatocellular carcinomas larger than 5 cm. Ann Surg 2002, 235:533-539.
- Barbara L, Benzi G, Gaiani S, Fusconi F, Zironi G, Siringo S, Rigamonti A, Barbara C, Grigioni W, Mazziotti A, et al. Natural history of small untreated hepatocellular carcinoma: a multivariate analysis of prognostic factors of tumor growth rate and patient survival. Hepatology 1992; 16: 132- 137
- Okuda K, Ohtsuki T, Obata H, Tomimatsu M, Okazaki N, Hasegawa H, Nakajima Y, Ohnishi K. Natural history of hepatocellular carcinoma and prognosis in relation to treatment. Study of 850 patients. Cancer 1985; 56: 918-928.
- Gondolesi G, Muñoz L, Matsumoto C, Fishbein T, Sheiner P, Emre S, Miller C, Schwartz M. Hepatocellular Carcinoma: A prime indication for living donor liver trasplantation. J Gastrointestinal Surg 2002, 6:102-107.
- Llovet JM, Bustamante J, Castells A, Vilana R, Ayuso Md, Sala M, Bru C, Rodes J, Bruix J. Liver trasplantation for hepatocellular carcinoma. Results of a restrictive policy. Hepatology 1996; 24: 350A
- Miller C, Gondolesi G, Florman S, Muñoz L, Matsumoto C, Yoshizumi T, Artis T, Fishbein P, Sheiner P, Kim-Shluger L, Schiano T, Emre S, Schwartz M. One hundred and nine living donor liver trasplants in Adults and Children. A single center experience. Annals of Surgery 2001; 234:301-312.
- Kaihara S, Kiuchi T, Ueda M, et al. Living-donor liver trasplantation for hepatocellular carcinoma. Transplantation 2003; 75 ( suppl 3): S37.
- Schiano T, Kim-Schluger, Gondolesi G, Miller C. Adult living donor liver trasplantation: The hepatologist\'s perspective. Hepatology 2000; 33:3-10.
- Ebara M, Ohto M, Shinagawa T, Sugiura N, Kimura K, Matsutani S, Morita M, Saisho H, Tsuchiya Y, Okuda K. Natural history of minute hepatocellular carcinoma smaller than three centimeters complicating cirrhosis: a study in 22 patients. Gastroenterology, 1986, 90: 289- 298.
- Bismuth H, Chiche L, Adam R, Castaing D, Diamond T, Dennison A. Liver resection versus trasplantation for hepatocellular carcinoma in cirrhotic patients. Ann Surg 1993; 218:145-151.
- Tan K, Rela M, Ryder S, Rizzi P, Karani J, Portmann B, Heaton N, et al. Experience of orthotopic liver trasplantation and hepatic resection for hepatocellular carcinoma less than 8 cm in patients with cirrhosis. Br J Surg 1995; 82:253-256.
- Yao F, Ferrel L, Bass N, Watson J, Bachetti P, Venook A, Ascher N, Roberts J. Liver Transplantation for hepatocellular carcinoma : expansion of tumor size limits does not adversely impact survival. Hepatology 2001; 33:1394-1403.
- MorimotoT, Yamoaka Y, Tanaka K, Ozawa K. Quality of life among donors of liver trasplants to relatives. N Engl J Med 1993;329:363-364.
- Kim-Schluger L, Florman SS, Schiano T, Scheiner PA, Emre S, Fishbein T, et al. Donor quality of life after adult liver trasplant donation. Transplantation, in press.
©
Está
expresamente prohibida la redistribución y la redifusión de todo o parte de los
contenidos de la Sociedad Iberoamericana de Información Científica (SIIC) S.A. sin
previo y expreso consentimiento de SIIC





 Artículos originales> Expertos del Mundo>
Artículos originales> Expertos del Mundo> Enviar correspondencia a:
Enviar correspondencia a:





