BIENVENIDO AL FUTURO: LA MEDICINA GENERAL/DE FAMILIA
(especial para SIIC © Derechos reservados)
Coautor
Benjamín Pérez Franco*
Especialista en Medicina de Familia y Comunitaria.*
Recepción del artículo: 8 de mayo, 2003
Aprobación: 0 de , 0000
 Conclusión breve
La consulta de excelencia sería aquella donde el médico encuentra cosas significativas para él y facilita que el paciente también encuentre cosas significativas para sí mismo.
Conclusión breve
La consulta de excelencia sería aquella donde el médico encuentra cosas significativas para él y facilita que el paciente también encuentre cosas significativas para sí mismo.
 Resumen
¿Hemos logrado los médicos de familia nuestra especificidad En el escenario actual, de declive de la medicina de familia (MF), los principales problemas son: 1) no tener suficiente autoconfianza para defender los elementos verdaderamente específicos de la MF; 2) no ser capaces de sacar experiencias de nuestra experiencia, ni de tomar conciencia de cómo pueden construirse las evidencias en MF y aumentar nuestra autoestima con ello; 3) el aceptar dócilmente que gran parte de la investigación en MF sea irrelevante, y que la verdadera investigación, la que puede suponer novedades y desarrollos, no se esté publicando y permanezca oculta; y 4) el que no se haga verdaderamente gestión, sino que se administren las ideas de los burócratas. Tenemos que dejar de mirar hacia los grandes objetivos del hospital e incluso de la MF "tradicional", y empezar una estrategia de "lo pequeño es hermoso": mejor conocimiento del contexto, cooperación en la salud, mejor comprensión de los significados para el paciente, terapia de la palabra, mejores niveles de participación, tecnología democrática, tecnología del pueblo, tecnologías cualitativas, suaves, blandas, no violentas, mejoramiento de tecnologías tradicionales, mejores historias clínicas verdaderamente de MF, y mejores mecanismos de toma de decisiones complejas.
Resumen
¿Hemos logrado los médicos de familia nuestra especificidad En el escenario actual, de declive de la medicina de familia (MF), los principales problemas son: 1) no tener suficiente autoconfianza para defender los elementos verdaderamente específicos de la MF; 2) no ser capaces de sacar experiencias de nuestra experiencia, ni de tomar conciencia de cómo pueden construirse las evidencias en MF y aumentar nuestra autoestima con ello; 3) el aceptar dócilmente que gran parte de la investigación en MF sea irrelevante, y que la verdadera investigación, la que puede suponer novedades y desarrollos, no se esté publicando y permanezca oculta; y 4) el que no se haga verdaderamente gestión, sino que se administren las ideas de los burócratas. Tenemos que dejar de mirar hacia los grandes objetivos del hospital e incluso de la MF "tradicional", y empezar una estrategia de "lo pequeño es hermoso": mejor conocimiento del contexto, cooperación en la salud, mejor comprensión de los significados para el paciente, terapia de la palabra, mejores niveles de participación, tecnología democrática, tecnología del pueblo, tecnologías cualitativas, suaves, blandas, no violentas, mejoramiento de tecnologías tradicionales, mejores historias clínicas verdaderamente de MF, y mejores mecanismos de toma de decisiones complejas.
 Palabras clave
Medicina de familia, análisis estratégico, evidencias, experiencia, clínica, habilidades cruciales
Clasificación en siicsalud
Palabras clave
Medicina de familia, análisis estratégico, evidencias, experiencia, clínica, habilidades cruciales
Clasificación en siicsalud
 Artículos originales> Expertos del Mundo>
Artículos originales> Expertos del Mundo>
página www.siicsalud.com/des/expertos.php/20141
Especialidades
 Principal: Medicina Familiar,
Principal: Medicina Familiar,
 Relacionadas: Atención Primaria, Medicina Interna, Salud Pública,
Relacionadas: Atención Primaria, Medicina Interna, Salud Pública,
 Enviar correspondencia a:
Enviar correspondencia a:
Dr. José Luis Turabián Fernández. C/Calderón de la Barca, 24. 45313 Yepes (Toledo). España.
WELCOME TO FUTURE: GENERAL/FAMILY PRACTICE
 Key words
Medicina de familia, análisis estratégico, evidencias, experiencia, clínica, habilidades cruciales
Key words
Medicina de familia, análisis estratégico, evidencias, experiencia, clínica, habilidades cruciales
BIENVENIDO AL FUTURO: LA MEDICINA GENERAL/DE FAMILIA
(especial para SIIC © Derechos reservados)
Artículo completo
«Vivimos construyéndonos y, porque somos inconclusos, tenemos porvenir»
Santiago Kovadloff, poeta y ensayista
«El problema de nuestros tiempos es que el futuro ya no es lo que era»
Paul Valéry, poeta y ensayista
Escenarios
Predecir el futuro es difícil. En un contexto de cambios impredecibles, la libertad es la habilidad de actuar tanto con confianza como con un completo conocimiento de la incertidumbre: ¿qué retos podrían presentarse 1,2 ¿Cómo podrían responder otros a mis acciones Los escenarios futuros no son predicciones. Simplemente no es posible predecir el futuro con certeza. Un proverbio dice "el que predice el futuro miente incluso si dice la verdad". Más bien, los escenarios son vehículos para ayudar a pensar.3¿Dónde estamos en tanto especialistas de medicina de familia (MF) ¿Está en declive la especialidad MF en el mundo y en España Parece que en algunos países desarrollados disminuye el número de estudiantes que la eligen como primera opción, que aumenta la proporción de otros especialistas frente a los que practican MF, y que está en peligro la importancia de la MF como elemento clave de los sistemas sanitarios.4-8Han pasado 20 años desde la reforma de la Atención Primaria (AP) en España. ¿Hemos logrado nuestra especificidad ¿Aportamos un valor añadido a lo que hacemos o tratamos de emular constantemente a otros ¿Generamos conocimiento desde la MF, nos nutrimos de élEs cierto que no se han producido los cambios esperados con la reforma de la AP, y ni la práctica ni la educación médica han sido modificadas por la MF. Sin embargo, luego de estar en una posición muy periférica la AP/MF ha adquirido cierta fuerza, y el escenario actual, diferente del de hace 20 años, nos sugiere barreras y oportunidades nuevas.En los últimos años se están levantando voces de descontento en diferentes puntos del país por la evolución que está siguiendo la Atención Primaria. El envejecimiento de la población, la inmigración, el empuje de las nuevas tecnologías, el aumento de las expectativas en calidad de vida de la población, unido a un aumento importante de la burocratización, a una casi congelación de plantillas, nos ha llevado a un incremento importante de la demanda asistencial , provocando agobio y falta de tiempo.9Los principales problemas para el desarrollo de la Medicina de FamiliaLos principales problemas que se plantean para el desarrollo de la MF se enumeran en la tabla 1.
TABLA 1. Los principales problemas para el desarrollo de la MF.
- 1. La reforma incompleta de la AP
- 2. El perfil poco definido de la especialidad
- 3. Las barreras autoimpuestas: no ser capaces de tomar conciencia de las evidencias de nuestra práctica y mejorar nuestra autoestima (no las del exterior de nosotros)
- 4. La simulación. Que la AP "parezca" sólo AP: investigación, gestión, participación y práctica irrelevante o simulada
1. La reforma incompleta de la AP
Se observa falta de inversiones, abandono del apoyo a la investigación y "reforma de la reforma" orientada a los gestores (informatización, cartera de servicios y contrato-programa, etc.), 10 todo ello debido al valor marginal que se le concede a la AP, dado que "no logra resultados" salvo en servicios. Además, se ha implementado la teoría de Alma-Ata sólo desde el marco biologicista y hospitalario. No se ha contado con otros marcos y otros actores. ¿Cómo está la AP en el 2003 De una etapa de desarrollo florido en la década de los 80, se ha pasado a otra de estancamiento en los 90, caracterizada por escasa creatividad, rutina en las tareas, cartera de servicios y contratos, programas burocráticos y desconectados del clínico, cartera de servicios "economicistas" que miden actividades según consumo: las tasas de los servicios (dando por sentado siempre que el que consume más está en mejores condiciones; maximizando el consumo), falta de inversiones en AP, con participación en el presupuesto sanitario sólo del 14%, y que está estancada en los últimos años, siendo los teóricos incrementos a expensas del gasto en farmacia, asignado a AP, las inversiones en AP están por debajo del nivel de la Atención Hospitalaria, e incluso han disminuido, las consultas de AP están masificadas, la demanda de asistencia de la población ha experimentado importante crecimiento en los últimos años (27% entre 1994 y 1999), globalmente el porcentaje del PIB dedicado a la salud ha bajado. En 1993 era del 7.6% y en 1998 del 7.1%, lo que nos sitúa en el séptimo lugar de los peores entre 29 países europeos. Esto es más manifiesto en Atención Primaria, donde del 40.7% del gasto sanitario en 1982 baja al 32.8% en 1991 (incluido el gasto farmacéutico directo e inducido), siguiendo esta tendencia en los últimos años a pesar de que en este período la población a atender pasa de 32 a 39 millones. El porcentaje de médicos de Atención Primaria en España, con respecto al total en ejercicio, es del 37%, en muchos países desarrollados se acerca al 50%. España es el país europeo en el que el médico de Atención Primaria visita más pacientes por semana, siendo superior en un 40% a la media europea. De 1992 a 1997 la demanda creció un 17% con igual población. España es el país que menos tiempo dedica a sus pacientes por visita.9El número de profesionales no se ajusta a las necesidades asistenciales, la implantación de sistemas informáticos está centrada en los gerentes, y con objetivos puramente administrativos, menor peso proporcional de los MF en relación al resto de los especialistas (menos del 40% de los médicos del sector público), abandono de la investigación en AP con menor relevancia de las unidades de investigación del Fondo de Investigación Sanitaria, y énfasis en la investigación básica, de mayor impacto mediático y rentabilidad política.11Un sistema sanitario que usa la mayoría de los recursos para abastecer a una minoría (el hospital, la alta biotecnología, la terapia farmacológica) podría llamarse eficaz sólo si obtuviese resultados asombrosamente positivos en términos de salud y bienestar. No hay que detenerse mucho para notar que el sistema sanitario falla en este sentido. Desde luego, la MF permanece, pero los "especialistas" de segundo nivel parecen tener más fuerza.12 En los últimos 20 años no se ha producido ningún verdadero avance o innovación en MF, porque no se han hecho operativos los conceptos teóricos "viejos" aportados desde Alma-Ata, que permanecen como significativos,13 y por faltar una verdadera participación del colectivo de AP. No se han hecho verdaderamente preguntas al práctico (ni se le han facilitado los pensamientos para obtener respuestas profundas) para tratar de construir teoría desde el práctico, por lo que gran parte de la investigación en AP es irrelevante, no teniendo como objetivo aprender sino el currículum. La falta de respuesta a los problemas14 después de 20 años en la AP con las soluciones implementadas significa que el marco actual está agotado. Hablar del futuro de la MF pasa, ineludiblemente también, por mencionar el final del proceso de traspaso de las competencias en materia de gestión de la prestación sanitaria a las comunidades autónomas, casi veinte años después de que se produjera la primera transferencia. 2. El perfil poco definido de la especialidadEs imperativo que los MF participen en el desarrollo de tecnologías que faciliten el desarrollo de la especialidad y mejoren los resultados de la práctica. Estas pueden incluir historia clínica, entrevista, familia, comunidad, educación, enfermedades crónicas y agudas comunes, promoción y prevención.15,16 De hecho, a muchos de estos elementos específicos de diagnóstico y tratamiento de MF no se les llama "clínica" .17 ¿Cuáles son los elementos -habilidades, actitudes, conocimientos- cruciales de un MF que le diferencian de otro especialista y que iluminan su territorio de práctica clínica ¿Puede el MF tratar a los pacientes como personas y aún basar firmemente su práctica en modelos teóricos ¿Qué hace verdaderamente el médico de familia ¿Qué resuelve El cirujano opera la apendicitis y dice "ya está resuelto" (recuerdan el chiste: "la operación fue un éxito, pero el paciente falleció"). Se dice que la MF no resuelve nada. Es preferible irse directamente al hospital. ¿Por qué la gente consulta al médico de familia si no le cura ni resuelve nada, si ni siquiera dispone de alta tecnología, ni se adapta adecuadamente al énfasis comercial ("cartera de servicios" y "consumidor" son términos y conceptos que no han calado verdaderamente ni en los pacientes ni en los profesionales en contra del ambiente mercantil de la sociedad y de los modelos sanitarios). En una consulta particular no tendría pacientes (¿o sí) si no pudiera disponer de tecnología que me justifique como profesional. ¿Cuál es el concepto de capacidad resolutiva en medicina de familia ¿Es el acceso a tecnología reservada a otras especialidades ¿Es la competencia en aspectos de la atención como el paciente en domicilio, anticoagulación, cirugía menor, climaterio ¿Es manejar más técnicas instrumentales y tratamientos farmacológicos ¿Es reducir la lista de espera ¿Es derivar poco a otros servicios Todos los problemas en MF son bio-psico-sociales, y su abordaje (diagnóstico y tratamiento) y método clínico usado son siempre los mismos, tanto si predominan los factores biológicos como los psicológicos o sociales.18-22Así, el concepto de enfoque "ecológico" en MF nos lleva a entender de forma integral a los pacientes, y por consiguiente a tener una visión holística de los "casos clínicos". La tabla 2 expone los aspectos que debería incluir un caso clínico contextualizado o integral (los que atiende el médico de familia) .23-30TABLA 2. Aspectos que debería incluir un caso clínico contextualizado o integral (los que atiende el médico de familia).
Datos bio-psico-socialesDatos cuantitativos y cualitativosExperiencia de la enfermedad por el paciente y su contextoVarios actores o protagonistas: paciente, familia, especialistas, allegados... comunidadHistoria biográfica: proyectos, expectativas...Relación médico-paciente-familia-contextoValoración de aspectos familiares (genograma, listado de problemas, ciclo vital familiar...) y comunitarios (recursos, puntos fuertes y débiles, relaciones...), en el diagnóstico y tratamientoLa enfermedad es un concepto relacional. No es sólo el ser humano el que comunica; también es el sistema social el que comunica. Se trata de sistemas de significados. La enfermedad es un sistema de interpretación; y para entender la enfermedad tenemos que ver un sistema de relaciones. La respuesta emocional expresada por el paciente tiene el efecto de una transferencia lingüística de la complejidad social a la complejidad psíquica. El concepto de "significados" se refiere a la forma en que la experiencia humana se ordena. La experiencia del paciente se abre durante la consulta clínica. El sistema genera significados. El lenguaje que se habla durante el encuentro clínico proporciona una evidencia parcial de la construcción del "yo" del paciente, y del conocimiento de la comunicación con el sistema social que tenemos de nosotros mismos y de los otros. El sistema personal de enfermedad que tiene el paciente es sólo uno de los muchos sistemas de interpretaciones que contribuyen al conocimiento del "yo" y al conocimiento social de la enfermedad.31 No es posible ni necesario tener un conocimiento completo del paciente. La entrevista clínica hace accesible al sistema social en la información sobre la enfermedad del paciente. Entendemos el encuentro clínico, parcialmente, entendiendo la actividad del sistema social. El encuentro clínico representa dos mundos distintos y separados, uno desde la perspectiva del médico y otro desde la experiencia del paciente.La enfermedad se expresa (tiene sentido, toma el sentido) como un contraste (no como una entidad propia e inequívoca con etiología circunspecta o asociada a un estado fisiopatológico bien definido, sino como contraste entre sistemas de relaciones), de la misma manera en que, en la pintura, un contorno o una línea surge del contraste entre dos colores en vez del trazo de una línea realmente dibujada.32 La experiencia de la enfermedad es distinta de la patología clasificada por el médico. Es como cuando tiramos una piedra a un estanque en calma; se forman ondas en la superficie del agua desde la experiencia subjetiva de la persona hacia su familia y amigos; y dependiendo de la intensidad del golpe inicial, pueden también llegar al trabajo, la escuela, la iglesia, etc. Y si el impacto fue lo suficientemente fuerte, o quizás el estanque lo suficientemente pequeño, las olas darán contra los bordes y los superarán, lo que podría causar una disfunción en el cuerpo político producido por las múltiples olas del golpe inicial, que ya no mantienen sus elementos originales. A eso le llamamos una "enfermedad" .Los médicos son reacios a aceptar enfermedades sin base anatomopatológica. La enfermedad inicialmente es definida por los pacientes (por su experiencia, sus síntomas), pero no se aceptan como válidos si no hay una anomalía anatómica visible. La visión holística (la subjetividad de los individuos contribuye a la forma de la enfermedad) está aún en conflicto continuo con la visión ontológica de la enfermedad (la enfermedad existe como una entidad ideal independientemente de los pacientes individuales). No es el estómago, el hígado o cualquier otro órgano el enfermo, sino la totalidad del individuo. Pero además, ese individuo está en un contexto (físico, social, etc.). Unicamente mediante una concepción de esta naturaleza es como se podrá lograr no sólo una comprensión total y básica del enfermo y de su enfermar, sino también una resolución eficaz, rápida y decisiva de su recuperación. La enfermedad es significante y, por tanto, ha de tener un significado. El acceso a éste y su esclarecimiento es la forma idónea de lograr la resolución de aquélla.Así pues, los conceptos sobre "cura, resolución, diagnóstico", etc. se refieren y son de aplicación práctica a toda la clínica de MF, y éstos representan elemento propios y diferenciales de la MF frente a otras especialidades médicas; corresponden a conocimientos y tareas específicas del MF que pueden ser beneficiosos para el paciente.Al médico se le pide que llegue a ser un buen observador clínico, y al mismo tiempo que interprete sus hallazgos en términos físico-químicos y cuantitativos. Mientras que la práctica de la medicina requiere gran sensibilidad, intuición y profundidad psicológica, los casos clínicos presentados o las descripciones clínicas muy raramente incorporan estos elementos, y desde luego están ausentes en el corpus teórico de la medicina. El paradigma de la medicina continúa siendo el estudio del cadáver. Bien está que los estudiantes de medicina aprendan a partir de la disección del cadáver y se dé gran importancia a indicadores de mortalidad. Pero aquí habría que detenerse un momento: ¿Cómo se puede explicar el cuerpo humano vivo a partir del cuerpo humano muerto Tenemos como modelo para el aprendizaje de la vida humana y su funcionamiento al cadáver, así finalmente podemos no llegar a entender la vida. Se articula la disciplina médica, su aprendizaje, y la gestión de los servicios médicos alrededor de la patología, la enfermedad, la lesión. A pesar de que la mayoría de médicos, especialmente los MF trabajan con la vida y con problemas más mundanos.33 Los saberes académicos del MF chocan con la práctica en la atención a la salud, en la consulta habitual del centro de salud, presidida por quejas polimorfas y crónicas de una gran masa de población que busca en el MF un tutor que le enseñe a vivir. La concepción de la MF implica niveles de práctica individuales y familiares en los que la observación de la queja, problema o enfermedad se hace dentro del contexto de un paciente con atribuciones físicas, emocionales y sociales que no pueden separarse las unas de las otras. Así, la medicina es una profesión muy rara que está llena de tensiones.34 En este escenario, ¿qué es lo importante y conveniente para el MF ¿Conocer todo lo que pueda o le quepa de la patología de las diferentes especialidades Evidentemente todo MF debe conocer patología, pero, ¿es ese el elemento clave ¿Cuáles son los elementos cruciales para el MF La tabla 3 presenta una aproximación a esta pregunta.18,35,36 TABLA 3. Los elementos cruciales para el MF.
- Un marco teórico claro y definido que le permita saber sobre el qué -visión contextual y relacional del enfermar- y el porqué de su trabajo
- Una metodología que le permita realizar su trabajo de diagnóstico y tratamiento con las mayores probabilidades de éxito
La MF implica magisterio.37 Históricamente el médico ha ejercido en solitario centrando todo su saber en el diagnóstico del enfermo. Pero las circunstancias han cambiado notablemente en último siglo pasado. Los avances biotecnológicos y la sobresaturación de información dejan al médico sin tiempo ni referencias próximas para sedimentar conocimientos. Más que nunca, se necesita trabajo en equipo y apoyo de los que tienen más experiencia. El médico más modesto tiene vivencias y experiencias únicas que constituyen lecciones para los demás. Con sentido crítico, hasta de los errores se puede aprender. Por tanto, la profesión médica implica magisterio. 3. Las barreras autoimpuestasNo somos capaces de sacar experiencias de nuestra experiencia, ni de entender y trabajar "lo comunitario" en los escenarios actuales, ni de tomar conciencia de cómo pueden construirse las evidencias en AP (en la realidad, en el contexto) y aumentar nuestra autoestima con ello (trabajamos en la práctica de forma diferente al médico hospitalario, pero nos parece eso "poco científico" y no tenemos la autoestima de defenderlo), tememos incluir lo subjetivo y emocional en el desarrollo de nuestra práctica. Sin embargo, sí se han realizado aportaciones factibles de la actividad comunitaria en los escenarios actuales.18Es hora de recuperar el orgullo como personas y como profesionales, necesitamos sentir que lo que hacemos lo hacemos bien, que es útil tanto para el paciente como para la sociedad y que se nos reconoce y retribuye de acuerdo a nuestra preparación, responsabilidad y trabajo.9 ¿Cuál es la evidencia en nuestra práctica y cómo se construye La FIGURA 1 expone un esquema de la gestión de incertidumbres en AP, donde la medicina basada en la evidencia es únicamente una posibilidad que debe elegirse después de valorar el contexto y que debe volverse a contextualizar tras su aplicación, y que existen otras muchas formas propias de la AP de reducción y gestión de la incertidumbre que son más adecuadas en muchas situaciones de la vida real.
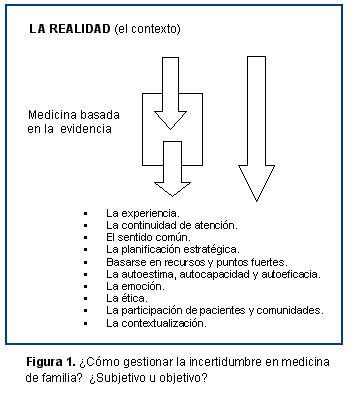
4. La simulación: que la AP parezca sólo AP - investigación, gestión, participación y práctica irrelevante o simuladaGran parte de la investigación en AP es irrelevante. La verdadera investigación, la que puede suponer novedades y desarrollos, no se está publicando, permanece oculta. No se hace gestión: se administran las ideas de los burócratas. Incluir al actor "ciudadano" no entra en los propósitos de la democracia representativa (ni el ciudadano, ni el "práctico" cuentan para el político ni para el "teórico).Hace falta una reflexión en torno de las características de la investigación en la MF académica dominante en términos de su aislamiento y falta de relevancia social, las conexiones/desconexiones entre saber teórico y saber práctico, y la naturaleza del saber producido. La meta de la investigación en MF debería ser producir conocimiento y acción directamente útil a la práctica y los pacientes.38 Hasta ahora el paradigma dominante ha sido el del ensayo clínico aleatorizado (ECR) como estándar de oro. Pero se han identificado cierto número de problemas metodológicos en la aplicación del ECR a la práctica en medicina general (que incluye relaciones, emociones, comportamientos, educación, participación de pacientes, entre otros). Por lo tanto, es necesario reconocer que hay diversas formas de evidencia, y que es preciso un trabajo inicial antes de la propia investigación para identificar los métodos más apropiados para generar evidencias, incluyendo la evaluación de la seguridad, aceptabilidad, adecuación, calidad, además de efectividad. El primer paso del proceso de investigación debe ser la identificación de problemas en MF en nuestro contexto. Carecemos de estudios descriptivos epidemiológicos básicos que indiquen cuáles deberían ser nuestras líneas de investigación prioritarias.Tomar prestado y adaptar el conocimiento de otras áreas médicas es insuficiente para optimizar el potencial del enfoque integral, relacional, contextual de la MF dirigido a mejorar la salud de individuos, familias y comunidades. La base del conocimiento en MF involucra la práctica autorreflexiva de los clínicos, la toma en consideración de la voz de los pacientes en la generación de preguntas de investigación y en la interpretación de datos, la concienciación del marco teórico social en donde ocurre la práctica y la investigación, así como la investigación fenomenológica y a largo plazo de los fenómenos de enfermedad y los efectos de las intervenciones en los pacientes. Es necesaria, por lo tanto, una investigación con múltiples métodos, transdisciplinaria, relacional, colaborativa, participativa y contextualizada, que pueda trasladarse rápidamente a la práctica.39Es preciso incluir las experiencias y puntos de vista de los pacientes en la investigación clínica para determinar la buena práctica y en la formación (clínica y ética) de los profesionales: hay grandes áreas de la práctica médica en las que las decisiones clínicas no se basan, y quizás no puedan basarse, en datos que establezcan la efectividad de la intervención. Incluso en donde hay evidencia establecida, basada en ensayos clínicos -quizás en el 30% de las intervenciones médicas-, esto no siempre es una guía de la acción médica. Ello ocurre en parte porque, en lo que se ha llamado buena práctica, raramente se han incorporado en las evaluaciones de los tratamientos, las opiniones de los ciudadanos. Los pacientes son fuente de una inestimable información clínica como personas que tienen la experiencia de padecer la enfermedad, y así deberían colaborar en la investigación.40 Los escenarios futuros de la AP
El sistema tiende a autoperpetuarse, salvo que una crisis lo destruya. La "verdadera" AP no forma parte ahora del sistema, sino parte de un sistema "alternativo" emergente. La AP "tradicional" es un apéndice del sistema hospitalario. Si las contradicciones del sistema se agravan (como puede verse en el caso del sida, donde la aceptación social de la ciencia cuantitativa lleva a un incremento de los problemas en forma de gastos inaceptables en investigación y en producción de servicios demandados, junto con un gran cambio de la velocidad de modificación de los servicios médico-sociales y un mayor poder de enfermos, y asociaciones ciudadanas en países desarrollados, así como de países pobres o en desarrollo),41 se revalorizará la AP "verdadera". Sin embargo, si estas contradicciones no son tan graves, la AP "tradicional" podría derivar en un sistema de caridad. A esta situación se le añade la presión por el ahorro que se hace desde las gerencias, creando situaciones que rayan lo no ético y ya con demasiada frecuencia se realizan contratos "basura" con condiciones laborales y económicas insultantes, que nos hacen perder la dignidad al soportarlas o consentirlas. El deterioro del sistema sanitario público es notorio y progresivo, cada vez menos resolutivo y accesible, lo que provoca la huida de la población que se lo puede permitir, del sistema público al sistema privado; permanecen en el sistema público la población que no tiene otra alternativa, y así, poco a poco, el sistema sanitario se convierte en un sistema de beneficencia.9Encrucijada del modelo
¿Se hace realmente gestión en AP Más bien se gestionan las ideas de los burócratas. ¿Tenemos servicios realmente orientados al ciudadano ¿Mediante el sistema actual, podremos tenerlos alguna vez ¿Estamos realmente dirigidos, potenciados o simplemente somos conducidos Incluir el actor "ciudadano" no entra en los propósitos de la democracia representativa y el cortocircuito que podría suponer la necesidad real derivada de la teorización desde la práctica tampoco se está realizando porque el actor "práctico" tampoco cuenta para el "teórico".Los porcentajes de profesionales quemados y desmotivados según diferentes trabajos de diferentes lugares del país son muy altos, entre el 30% y el 40%. Esto es muy grave, si pensamos que un profesional motivado toma iniciativas, potencia sus capacidades, contagia ilusión, mientras que un profesional desmotivado tiene peor rendimiento, utiliza peor los recursos, es altamente susceptible, contagiando desilusión. Se sabe que la satisfacción del paciente está en estrecha relación con la del médico. Un profesional desmotivado tiende al absentismo psíquico, está presente físicamente pero no su ilusión, no su implicación y ésta es la puesta en marcha hacia el burnout. La mayoría de los médicos parten con altas cotas de motivación, no hace falta que se les motive, pero es vital que no se les desmotive.Se está perdiendo lo que más nos motiva, que es la sensación del trabajo bien hecho; es fundamental que paremos y reflexionemos cómo podemos recuperar la ilusión, la motivación y nuestra dignidad. Es necesario recuperar nuestra autoestima profesional.9La situación actual en la medicina es el resultado no de nuestros fracasos sino de lo que creíamos que eran nuestros éxitos: la tecnología, la biomedicina y el hospital. ¿Qué es lo que las personas realmente necesitan de los médicos en tanto clínicos, científicos e investigadores Necesitan métodos y equipos que sean apropiados para utilizarlos a escala pequeña, compatibles con las necesidades del hombre.Promover el proceso de la toma de decisiones clínicas y de gestión sanitaria a escala humana
Deberíamos reorientar la medicina y su proceso de toma de decisiones a una escala adecuada. La salud individual y social sólo puede mejorarse si las decisiones se toman y realizan por las personas que se relacionan directamente unas con otras, que entienden la relevancia de las decisiones en sus vidas, y que practican las decisiones a una escala humana.Tenemos que dejar de mirar hacia los grandes objetivos del hospital e incluso de la AP "tradicional", y empezar una estrategia de "lo pequeño es hermoso" 42 añadiendo valor a lo "micro" .43 Serían intervenciones "pequeñas" en Medicina de Familia: mejor conocimiento del contexto, mejor coalición y cooperación en la salud, mejor comprensión de los significados para el paciente, terapia de la palabra, mejores niveles de participación, tecnología de autoayuda, tecnología democrática, tecnología del pueblo, tecnologías cualitativas, suaves, blandas, no violentas, mejoramiento de tecnologías tradicionales, la transformación y adaptación de tecnología avanzada para ajustarla a los requerimientos de la intermedia, la investigación para establecer tecnologías intermedias, mejores historias clínicas verdaderamente de atención primaria, mejores mecanismos de toma de decisiones complejas, etc., en lugar del número de servicios, gasto farmacéutico, niveles bioquímicos de los diabéticos, etc. ¿Cómo eliminar las barreras autoimpuestas Maximizar las fortalezas de la especialidad
Es preciso desarrollar teoría e investigación específica desde la práctica, tomando conciencia de la importancia de la misma. La FIGURA 2 muestra el "trípode del aprendizaje", que nos ayudaría a ello.
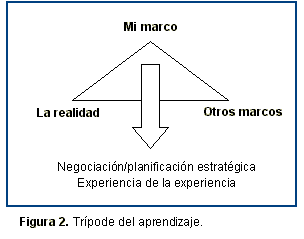
Primero tomar conciencia de nuestra experiencia y confrontarla con la realidad, para después entrar en contacto con otros marcos. Tenemos que experimentar las percepciones elementales de una manera fresca y nueva. Cézanne escribió una vez: "El mismo tema, visto desde un ángulo distinto, ofrece materia de estudio del mayor interés y tan variado que creo que podría ocuparme meses enteros sin cambiar de lugar, simplemente inclinándome más a la izquierda o a la derecha." 44 No deberíamos reducir el rango de áreas de competencia del médico de familia, sino aumentarlo. Ampliar las prácticas de cirugía menor, realizar el seguimiento de niños y embarazos, realizar infiltraciones, etc, está bien, pero es "tomar el rábano por las hojas", es centrarse y dar valor a lo periférico en vez de a lo central. Se trataría de desarrollar las tareas específicas y propias, y los puntos fuertes diferenciales del médico de familia, y liderar ciertas áreas de desarrollo profesional: semiología específica de MF, la enfermedad individual como expresión del contexto grupal disfuncional, salud mental, familia y comunidad, atención al anciano, etc. Este desarrollo debe favorecer la diversidad, creciendo cada uno desde sus fortalezas, y disfrutando de las fortalezas.45 Mantener al paciente en el centro, y llegar al papel de coordinador/asesor/defensor del paciente. ¿Hay límites en nuestro ámbito de actuación ¿Quiénes deben ponerlos La negociación entre actores conscientemente detectados.Hasta ahora hemos crecido mucho en la vertiente médica más clásica, la más biologicista. Hemos conseguido que el resto de los especialistas nos consideren, casi, como uno de ellos. Pero nos equivocaremos si seguimos profundizando en esa línea: siempre seremos "casi", o perderemos nuestra condición de médico de familia y nos especializaremos. Debemos mantener (y mejorar) nuestras capacidades clínicas clásicas, pero si queremos consolidar nuestro papel en el futuro sistema sanitario, debemos profundizar más en aquello que nos diferencia de los otros, en lo que nos hace imprescindibles.46 Existe una ambivalencia respecto de los productos sanitarios en MF, que deriva de la falta de clarificación sobre cuáles son los elementos clínicos -habilidades, actitudes, conocimientos- cruciales del médico de familia que le diferencian de otros especialistas. La función principal del médico de familia es realizar atención clínica a los individuos en sus familias y comunidades. Una vez que se entiende esto, se modifican los conceptos de diagnóstico, tratamiento, cura y resolución. En este marco el diagnóstico es un proceso que experimenta el paciente más que una tarea intelectual del clínico, y es simultáneo al tratamiento constituyendo la entrevista contextualizada y capacitadora. El elemento crucial del diagnóstico y tratamiento del médico de familia es identificar la experiencia relacional del paciente y considerarla globalmente -en vez de intervenir individualmente para que el paciente se ajuste a un contexto o cambie su comportamiento- analizándola y ayudando al paciente a analizarla, considerando conjuntamente los modos de intervención -su participación relacional y contextual- a la luz de este análisis. Las tablas 4 y 5 muestran las habilidades cruciales del médico de familia respecto al diagnóstico y el tratamientoTABLA 4 . El diagnóstico en MF.
- Si el médico llega a estar interesado únicamente en el diagnóstico biomédico, se perderá el significado del paciente como persona; no se entenderá al paciente y su situación
- El diagnóstico es simultáneo al tratamiento. No hay un momento en que termina el diagnóstico y empieza el tratamiento
- El diagnóstico es un proceso que experimenta el paciente, más que una tareaintelectual del clínico
- Cuando el paciente percibe que el locus de la responsabilidad del diagnóstico está en manos del experto, el proceso terapéutico progresa menos rápidamente que cuando el paciente tiene el control de su diagnóstico
- Lo primero es el tratamiento-diagnóstico: la entrevista contextualizada y capacitadora que conlleva la creación de un contexto relacional terapéutico, que comienza desde que entra el paciente por la puerta de la consulta
- El proceso diagnóstico se produce al revés de lo habitual en otras especialidades: lo primero es el contexto y luego se puede pasar a los síntomas
- El diagnóstico en MF se realiza mediante un mecanismo similar al del pintor cuando logra resaltar una figura sobre un fondo (reconocer los bordes por medio del contraste)
TABLA 5. El tratamiento en MF.
- El secreto de atender pacientes es atender al paciente
- Hay un momento milagroso cuando la simple presencia del médico es la parte más eficaz del tratamiento
- La curación se produce por la mera presencia del médico -efecto placebo-, más ciertos factores del propio paciente (ganas o deseo de vivir, papel beneficioso de las emociones positivas, confianza en el médico y trabajo cooperativo médico-paciente)
- El tratamiento no es más que una herramienta para poder cavar en el lugar correcto y desenterrar el tesoro escondido
- El elemento crucial del diagnóstico y tratamiento del médico de familia es identificar la experiencia relacional del paciente y considerarla globalmente -en vez de intervenir individualmente para que el paciente se ajuste a un contexto o cambie su comportamiento- analizándola y ayudando al paciente a analizarla, considerando conjuntamente los modos de intervención -su participación relacional y contextual- a la luz de este análisis
- El concepto de "tratamiento" habitual se reemplaza por planificación estratégica, y las intervenciones dirigidas a modificar comportamientos y "ajustar sistemas" por la discusión moral
- El tratamiento es reorganizar la experiencia y la acción del paciente; reorganizar sus relaciones; aprender nuevas cosas sobre los otros, el contexto, y a sí mismos, cambiando sus creencias y acciones sobre los otros y el contexto
- El concepto central en la intervención terapéutica es la identidad personal en su contexto
- Es conveniente que el profesional, para el tratamiento, se centre en el contexto más que en los aspectos biológicos o psicológicos
- El estándar de adecuación (propiedad, conveniencia) de un tratamiento -de un curso de acción- es su racionalidad. Y aunque los criterios de racionalidad pueden ser aplicables universalmente, la adherencia a los mismos debe contextualizarse a cada situación
- El tratamiento con fármacos es, desde luego, una parte fundamental de la tarea del médico de familia, pero no es el aspecto principal del tratamiento, y debe valorarse y aplicarse con gran prudencia
El resultado es algo que conduce a la decisión de tomar ciertas acciones en el conocimiento de que tal acción generalmente no conducirá a resolver un tema, sino a una nueva situación en la cual el conjunto del proceso interactivo puede comenzar de nuevo. La tabla 6 expone los conceptos cruciales de la curación en MF.TABLA 6. Curar o resolver en MF.
- Curar es aumentar la autonomía de los pacientes, la equidad y racionalidad de las actuaciones sanitarias
- Curar es entender que se está involucrado en la ayuda al otro como una persona más que como un científico
- Si la confianza no llega a ser una parte importante de la relación médico-paciente es improbable que ocurra la "curación"
- La curación se produce por la mera presencia del médico -efecto placebo-, más ciertos factores del propio paciente (ganas o deseo de vivir, papel beneficioso de las emociones positivas, confianza en el médico y trabajo cooperativo médico-paciente). La herramienta/tecnología de los médicos de MF/AP es el propio médico/profesional
- La curación tiene lugar a través del encuentro de una persona con otras personas (la curación es un concepto "relacional", de ajuste o cambio de la matriz de relaciones o conexiones), más que a través de intervenciones en el cuerpo o mente del individuo aislado
- La cura no es tanto favorecer un proyecto de ajuste entre el paciente y su contexto, sino restaurar o reforzar la habilidad del paciente para afrontar por sí mismo sus problemas
- Curar es lograr una situación de interconexión (estar con). Puede que juntos -paciente y médico- puedan entender el problema
- La cura consiste en "cierto crecimiento impredecible"
- El resultado -la curación- es un proceso. La cura, o la resolutividad (el éxito de una intervención médica) es el logro de una serie de metas; la acumulación de una serie de metas o acciones intermedias, del día a día, respecto a la meta final
- No existe un individuo en proceso de curación sino un contexto curándose
- El resultado es algo que conduce a la decisión de tomar ciertas acciones en el conocimiento de que tal acción generalmente no conducirá a resolver un tema, sino a una nueva situación en la cual el conjunto del proceso interactivo puede comenzar de nuevo
- El concepto de curación es sustituido por el de cambio significativo en cualquier dimensión de sus narrativas, de forma que éstas reaviven su función de marcos relacionales para la búsqueda de nuevas posibilidades y significados alternativos que amplíen sus posibilidades de elección, y ayuden a hacer consciente la propia naturaleza discursiva, narrativa y relacional de la experiencia humana, con la finalidad última
- Curar es facilitar el desbloqueo de una situación, el paso de un escenario a otro con nuevas perspectivas
- La curación es tal sólo si resulta significativa para los sujetos que la buscan
- Los resultados con éxito no son las curaciones, sino el funcionamiento personal y social en la vida hasta el grado que permita la enfermedad
- La resolución y la cura no son resultados de la medicalización sino que la intervención médica es una parte del complejo proceso que las personas y la sociedad ponen en marcha para su curación
- El sentido de curación está también en el de "ser de utilidad"
- El paciente puede percibir que la situación es distinta de cómo él la percibía inicialmente; tomando conciencia del problema globalmente puede surgir el tratamiento. En todo caso, el problema inicial puede resolverse al tiempo que quizás aparece otro
- Los médicos deben resistir caer en la idea de que la tecnología algún día abolirá la enfermedad. Mientras las personas sientan temor y desesperanza, estarán creadas las condiciones para la enfermedad. Tenemos que curarnos a nosotros mismos del deseo de poder y conocimiento absoluto. Cuando el médico se pone en la posición de "tengo que hacer algo" que justifica la batalla contra la enfermedad, pierde la esencia del propósito médico: el contacto humano
- La intervención del MF no es (o no debería ser) una "intervención mínima", sino al contrario, es una intervención que puede durar toda la vida
- Los valores derivados de los principios de la buena asistencia médica deben interpretarse y hacerse operativos a través de la referencia a los valores y deseos del propio paciente sobre su salud personal
- La excelencia (la consulta excelente que "cura" o "resuelve"), en definitiva, consiste en convertirse individual y colectivamente en un sistema inteligente, capaz de extraer comprensión de la información, de hacer significativa esa información para resolver problemas reales. Y, esta excelencia del profesional, culmina cuando es capaz de facilitar también en el paciente los procesos de comprensión de su realidad de salud y enfermedad
Este marco debe reflejarse en la gestión, investigación, formación y el trabajo clínico diario. Es preciso una nueva cartera de servicios y un nuevo currículum en MF que deben de ser científicos y equilibrados respecto de todos los aspectos centrales de la especialidad.47 Oportunidades que no debemos perder
Tenemos que maximizar el valor específico de la MF. Los médicos de familia entendemos la amplia agenda de las necesidades de los pacientes dentro del contexto familiar, comunitario, del sistema sanitario y de nuestras propias relaciones con los enfermos. Esta visión integral permite la obtención de resultados que raramente pueden lograrse con marcos de asistencia más parciales o descontextualizados. El aumentar el valor específico de la práctica de MF requiere el desarrollo y la aplicación de estos nuevos conocimientos sobre las habilidades cruciales del médico de familia, los procesos y contextos de la práctica, y sus efectos en la curación, remisión, disolución o resolución de los problemas de salud de los pacientes.47-49 Hemos estado demasiado tiempo encerrados en un marco que ha impedido profundizar en nuestra especificidad como médicos de familia. Hemos llegado a no tener ni idea del tamaño ni la perspectiva de nuestra especialidad. La sensación en sí misma, carece de "indicadores"; hay que aprenderlos con la experiencia.44 De este modo, se dice que cuando se lleva a alguien que ha habitado toda su vida en una selva tropical y cuya perspectiva visual acaba a pocos metros, a un amplio paisaje abierto, a veces intenta alargar los brazos y tocar las cumbres de las montañas con las manos; no tiene noción de lo lejos que están. ¿Es esto lo que nos pasa a los médicos de familia Nos hemos encallado en la formación de nuevos residentes. Sólo falta comprobar algunos datos: ¿cuántos de nuestros coordinadores de Unidades Docentes simultanean su responsabilidad con un ejercicio profesional relevante ¿Cuántos de ellos llevan muchos años (¿demasiados) en su cargo .46 La aportación de tecnologías específicas de AP a la medicina: "lo pequeño es hermoso" ,42 el desarrollo de alianzas y el estímulo de redes funcionales de prácticos donde el gran conocimiento existente se pueda compartir y desarrollar, así como trabajar con asertividad para establecer nuestro papel en el sistema sanitario,50 el desarrollar o aumentar nuestra eficiencia51 (capacidad de atender bien a un coste razonable), para lo cual se precisa entender a los pacientes en sus contextos; es decir, ser más eficientes (y también más eficaces) es contextualizar mejor y más profundamente. Todo esto implica: el desarrollo de un nuevo modelo de paciente responsable de su salud, lograr enlaces entre la Universidad y los médicos de familia prácticos, y mejorar el programa de formación y la investigación desde los prácticos.Producimos la mayoría de las veces encuentros clínicos unidimensionales, en exceso volcados hacia el síntoma y no hacia el problema (y los síntomas son casi siempre físicos, pero los problemas no). Uno de los elementos esenciales de la definición de médico de familia es la de estar "orientado al problema" (el médico de familia es el médico general que atiende de forma integral cualquier tipo de paciente sin diferencias por problemas, edad, sexo, enfermedad o sistema orgánico); nuestra especialidad clínica está centrada en la familia, el problema y la evidencia.52 El enfoque de la práctica de MF está determinado, no por los diagnósticos o procedimientos, sino por las necesidades humanas. Las competencias de la MF dependen de las necesidades de los pacientes y comunidades donde trabajan. Estas necesidades no se pueden ubicar por métodos superficiales y/o cuantitativos, que detectan significados inmediatos, sino por verdaderos encuentros en profundidad donde se aborden los significados profundos (los significados de los significados). Como dicen los maoríes, "un maorí puede llegar a ser médico, pero un médico no puede llegar a ser maorí" .53Cuando los futuros historiadores de la medicina miren hacia atrás se quedarán atónitos ante los cambios rotundos de las frecuencias de las enfermedades a finales del siglo XX y principios del XXI (¿sólo en estas fechas). Verán que muchas enfermedades alcanzaron dimensiones epidémicas. Los médicos cambiamos los diagnósticos según modas influidas por la industria farmacéutica y su investigación. Todo es obra de algunos ases de la contabilidad de las multinacionales. Tiene que ver con la adopción de nuevos fármacos -antibióticos, antidiabéticos, estatinas, psicofármacos, antiagregantes, hipotensores, entre muchos- que modifican pautas de comprender, clasificar y tratar la enfermedad infecciosa, diabética, aterosclerótica, mental, cardiovascular, etc.54 Tenemos que tener en cuenta el problema de la escala: es necesario en todos los asuntos discriminar, diferenciar las cosas. Para cada actividad hay una cierta escala apropiada y cuanto más activa e íntima sea esa actividad (la entrevista médico-paciente), más pequeño será el número de personas que puede tomar parte y más grande el de relaciones que es necesario establecer (contextos) .42El médico que tendrá éxito en el futuro (el que ofrece un valor añadido al paciente y a la empresa contratadora)
La excelencia, en definitiva, consiste en convertirse individual y colectivamente en un sistema inteligente, capaz de extraer comprensión de la información, de hacer significativa esa información para resolver problemas reales. Y, esta excelencia del profesional, culmina cuando es capaz de facilitar también en el paciente los procesos de comprensión de su realidad de salud y enfermedad, de extraer nuevos significados de los datos que hasta el momento daba por ciertos (creencias) o simplemente cedía al médico para su interpretación. Esta cesión, sin embargo, es imposible, porque nadie puede encontrar tus propios significados. La consulta excelente, sería aquella donde el médico encuentra cosas significativas para él y facilita que el paciente también encuentre cosas significativas para sí mismo.¿Difícil No olvidemos, que como en el "efecto mariposa", un pequeño esfuerzo puede desencadenar una dinámica de importantes consecuencias en un lugar remoto. Y, además, "cuando mi hijo tenga 100 años, yo tendré sólo 145" .3
 Bibliografía del artículo
Bibliografía del artículo
- Flint WC, Fried RG, Mundinger MO, Kane RL, Bicket DP, Omonuwa S, et al. Challenges Facing Family Practice and Primary Care. JAMA 2003;289:297
- Showstack J, Rothman AA, Hassmiller S. Primary Care at a Crossroads. Ann Intern Med 2003; 138(3):242-243. [consulta 12 de marzo 2003]. Disponible en URL: http://www.annals.org/issues/v138n3/full/200302040-00031.html#R2-31
- Schwartz P. The art of long view. Planning for the future in an uncertain world. New York: Doubleday Currency;1991
- Rosser WW. The decline of family medicine as a career choice. CMAJ • 2002; 166 (11).[consulta 2 de abril 2003]. Disponible en URL: http://www.cmaj.ca/cgi/content/full/166/11/1419
- Gatenby R. Is general practice really so bad BMJ 2002;325: 843. [consulta 2 de abril 2003]. Disponible en URL: http://bmj.com/cgi/content/full/325/7368/843
- Woodbur BD. Family medicine in decline CMAJ 2002;167: 845. [consulta 25 de marzo 2003]. Disponible en URL: http://www.cmaj.ca/cgi/content/full/167/8/845
- Bonisteel P. Family medicine in decline CMAJ 2002;167 845. [consulta 21 de marzo 2003]. Disponible en URL: http://www.cmaj.ca/cgi/content/full/167/8/845-a
- Lofsky S. Family medicine in decline CMAJ 2002;167 845. [consulta 2 de abril 2003]. Disponible en URL: http://www.cmaj.ca/cgi/content/full/167/8/845-b
- De Pablo González R. La necesidad de recuperar la calidad asistencial y la dignidad del profesional en la Atención Primaria de salud. SEMERGEN 2003; 29(1):14-16. [consulta 1 de abril 2003]. Disponible en URL: http://db.doyma.es/cgi- in/wdbcgi.exe/doyma/mrevista.fulltextpident=13043057&mail=Si
- Pérez-Giménez R. Políticas sanitatias y desigualdades en España. En: Adelantado J (coord.): Cambios en el estado de Bienestar. Políticas sociales y desigualdades en España. Barcelona: Icaria y Universidad Autónoma de Barcelona; 2000. p.251-284
- Palomo L. La Red y la realidad. VI Jornadas Científicas de la REAP; 11-12 de mayo 2001; Almagro, Ciudad Real.
- Geyman JP, Bliss E. What does family need to do next A gross-generational view. Fam Med 2001;33(4):259-267.
- Carpenter M. Health for some: global health and social development since Alma Ata. Community Development Journal 2001;35(4):336-351
- Vázquez Díaz JR. Estamos fatal y es humano decirlo. Dimens Hum 2001, 5(1):9-10.
- Ebell MH, Frame P. What can technology do to, and for, family medicine Fam Med 2001; 33 (4):311-9.
- Herbert CP. The future of family medicine: research. J Fam Pract 2001;50(7). [consulta 30 de marzo 2003]. Disponible en: URL: http://www.jfponline.com/content/2001/07/jfp_0701_05810.asp
- Spann SJ. The future of family medicine: clinical practice. J Fam Pract 2001;50(7). [consulta 30 de marzo 2003]. Disponible en: URL: http://www.jfponline.com/content/2001/07/jfp_0701_05840.asp
- Turabian JL, Pérez Franco B. Actividades comunitarias en Medicina de Familia y Atención Primaria. Madrid: Díaz de Santos; 2001
- Turabián JL. Cuadernos de medicina de Familia y Comunitaria. Madrid: Díaz de Santos; 1995.
- Bracken P, Thomas P. Time to move beyond the mind-body split. BMJ 2002;325: 1433-1434. [consulta 15 de marzo 2003] Disponible en URL: http://bmj.com/cgi/content/full/325/7378/1433etoc
- Heisenberg W. Physics and Philosophy. The Revolution in Modern Science. New York: Harper & Row;1962.
- Mattsson B, Mattsson M . The concept of "psychosomatic" in general practice. Reflections on body language and a tentative model for understanding. Scand J Prim Health Care 2002; 20(3) :135-138
- Pérez Franco B. Ecología, salud y medicina de familia.. Dimens Hum 2002; 6 (3):135-141. [consulta 16 de enero 2003]. Disponible en URL: http://www.grupoaran.com
- Turabián JL. Pensar ecológicamente el concepto de vida y las intervenciones médicas. Dimens Hum 2002; 6(3):113-115. [consulta 16 de enero 2003]. Disponible en URL: http://www.grupoaran.com
- Martorell. JL. Comunicación y sistemas: pensar sobre cómo pensamos. Dimens Hum 2002; 6(3):131-134. [consulta 16 de enero 2003]. Disponible en URL http://www.grupoaran.com
- Silva LC. Lo individual y lo contextual en la búsqueda de factores etiológicos.. Dimens Hum 2002; 6(3):117. [consulta 16 de enero 2003]. Disponible en URL http://www.grupoaran.com
- Turabián JL. ¿Hay una historia clínica específica de medicina de familia JANO 1999;1316 (57):13.
- Pérez-Franco B, Turabián JL. Desarrollando registros específicos de medicina de familia: la historia clínica orientada a contextos. Cuadernos de Gestión 1999 ; 5(3): 134.
- Turabián JL. El enigma de la atención comunitaria en la medicina de familia. JANO 1999; 1297 (56):15.
- Turabián JL, Pérez-Franco B. ¿Cuál es el sentido de la educación para la salud y las actividades «comunitarias» en atención primaria. Aten Primaria 1998 ; 22: 662-666.
- Terpstra MG. Illness as relationship. [consulta 21 de enero 2003]. Disponible en URL: http://home.attbi.com/~miketerpstra1/illnessrelshp.html
- Turabian JL, Pérez Franco B. La hipótesis racional. Tribuna Docente 2001;2(6):35-44.
- Zaner RM. The phenomenon of medicine: of hoaxes and humor. En: Heyward BD, Harward A, eds. The culture of biomedicine. vol 1London: Newark: University of Delaware Press; 1984.p.55-69.
- Erde EL. Pathos and pathology: Phisicians in The Last Angry Man, M*A*S*H*, and The Magician. En: Heyward BD, Harward A, eds. The culture of biomedicine. Studies in science and culture. vol 1. Newark: University of Delaware Press; 1984.p.165-185.
- Alonso Hinojal I, Ferrer Delso V, Madrid Arráu J, Martínez López F, Riba Soto A. Manual para el médico de familia. Asociación Latino Americana de Medicina Familiar y Comunitaria. Madrid: Index; 1981.
- Noble J. Primary Care and the Practice of Medicine. Boston:Little, Brown and Company;1976.
- Prieto J. La medicina en atención primaria implica magisterio. JANO 2002; 63(1449):11.
- Learmonth AL. Utilizing research in practice and generating evidence from practice. Health Educ Res 2000;15(6):743-756
- Stange KC, Miller WL, McWhinney I. Developing the knowledge base of family practice. Fam Med 2001 Apr;33(4):286-97.
- Stott R. The ecology of health. Bristol: Green Books Ltd for The Schumacher Society; 2000.
- Steinhauer J. A New York Vastly Altered by AIDS. The New York Times On The Web June 2001 [citado de January 14 2003]. Disponible en: URL: http://www.nytimes.com
- Schumacher EF. Lo pequeño es hermoso. Madrid: Hermann Blume; 1990
- Zibechi R. Artículo publicado en Semanario Brecha. La creatividad colectiva. Argentina: Un mes de ebullición. [consulta 2 de abril de 2003]. Disponible en URL: http://alainet.org/active/show_news.phtmlnews_id=1691).
- Sacks O. Un antropólogo en Marte. Barcelona: Anagrama; 1997.
- White B. Are edges of family practice being worn away Fam Pract Manag 2000;7(2):35-44.
- Planes Magrinyà A. Crecimos. ¿Crecemos Aunditu gara ¿Aunditzen ari gara Aten Primaria 2001; 28 Supl 1: 27-28.
- Turabián Fernández JL, Pérez Franco B. Las habilidades cruciales del médico de familia y sus implicaciones en la gestión y la formación: el diagnóstico, el tratamiento, la cura, y la resolutividad. Cuadernos de Gestión. En prensa.
- Magill MK, Kane WJ. What opportunities have missed, and what bad deals have we made Fam Med 2001;33(4):268-72.
- Stange KC, Jaen CR, Flocke SA, Miller WL, Crabtree BF, Zyzanski SJ. The value of a family physician. J Fam Pract 1998;46(5):363-368.
- Morera Montes J. Mucho más que diez minutos. MEDIFAM 2001;11(4):181-186.
- Iliff D, Kibbe DC, Graham R, Ignagni K, Soper WD, Gosfield AG, et al. What lies ahead for family physicians Fam Pract Manag 2000; 7(1): 25-31. [consulta 2 de abril 2003].Disponible en: URL: http://www.aafp.org/fpm/20000100/
- Phillips WR, Hayes DG. The domain of family practice: escope, role, and function. Fam Med 2001;33(4):273-277.
- Navarra G. La terapia justa, un enfoque para sociedades multiculturales. La Nación On Line, junio 2001 [consulta 2 de abril 2003].Disponible en: URL: http://www.lanacion.com.ar/01/06/09/sl_311390.aspa=prem)
- Shem S. Monte Miseria. Anagrama: Barcelona; 2000.
©
Está
expresamente prohibida la redistribución y la redifusión de todo o parte de los
contenidos de la Sociedad Iberoamericana de Información Científica (SIIC) S.A. sin
previo y expreso consentimiento de SIIC





 Artículos originales> Expertos del Mundo>
Artículos originales> Expertos del Mundo> Enviar correspondencia a:
Enviar correspondencia a:
